Kierunek Zdrowie. Płuca po pandemii

Kierunek Zdrowie. W wydaniu programu na 26 stycznia 2024 rozmawiamy o tym, jak wiele złego poczynił Covid-19 w naszych płucach. Gościem Marii Zawały jest lek. Marta Frejowska- Reniecka, kierownik Oddziału Pulmonologii, Nowotworów Płuc, Mukowiscydozy z Pracownią Bronchoskopii w Wojewódzkim Szpitalu Specjalistycznym nr 5 im św. Barbary w Sosnowcu. „Płuca po pandemii” to także temat tegorocznego 32. finału Wielkiej Orkiestry Świątecznej Pomocy.
Niedawne badania z użyciem tomografii komputerowej ujawniły, że uporczywe zmiany w płucach mogą się utrzymywać nawet dwa lata po pandemii u 40 proc. tych, którzy przechorowali Covid-19. Lekarze nie mają wątpliwości: w naszym organizmie jest wiele pozostałości po przebytej infekcji Sars-Cov2. Czy nasze płuca po pandemii to powód do troski?
Na początek badania chińskich naukowców z uniwersytetu w Wuhan, miejsca, gdzie zaczęła się pandemia. Uporczywe zmiany w płucach mogą się utrzymywać nawet dwa lata po pandemii u 40 proc. tych, którzy przechorowali Covid-19. Niezbyt optymistyczne wnioski?
Niestety, taka jest prawda. Około 30 do 40 procent pacjentów po przechorowanej chorobie wirusowej Covid-19 ma pozostałości w płucach. To obserwują nie tylko naukowcy z Wuhan, którzy tę statystykę zrobili na podstawie dwuletniego badania, wykonując badania czynnościowe i tomograficzne pacjentów co sześć miesięcy. O ile po sześciu miesiącach od zachorowania 54% pacjentów nadal miało zmiany, to po dwóch latach nadal ok. 39% pacjentów było pod stałą opieką, gdyż wymagali opieki pulmonologicznej, czynnościowej rehabilitacji. Zmiany w płucach, niestety, po tej chorobie pozostają. U moich pacjentów również je obserwuję, dlatego są pod opieką poradni pulmonologicznej do dzisiaj.
Napatrzyła się pani na pacjentów w czasie pandemii. Byliście na pierwszej linii frontu. Co było najtrudniejsze dla pani jako dla lekarza w tych złych czasach?
Zdecydowanie chaos informacyjny, który wtedy występował, brak dostępu do metod leczniczych. Bo mieliśmy nowe jednostki chorobowe. Były podobne do chorób śródmiąższowych, mieliśmy właściwie wiedzę, jak można zmniejszać ich skutki, ale nie mieliśmy odpowiednich narzędzi, leków. Z biegiem czasu oswoiliśmy się z covidem. Niemniej jednak to, jakie piętno pozostawiła na nas ta choroba, ilość pacjentów umierających, te nadplanowe zgony u młodych ludzi, młodszych ode mnie, to było coś tak niesamowitego, wielka trauma. Pracowaliśmy na dyżurach po 48 godzin, w tych kombinezonach, a pacjenci umierali w samotności… Straszny czas. Cały czas to pamiętamy. I nadal tej choroby się boimy. Ciągle staramy się trzymać pieczę nad pacjentami, uświadamiając ich, jak ważne są szczepienia, profilaktyka, leczenie innych chorób podstawowych. Żeby nie dochodziło do tych ekstremalnych sytuacji, jakie mieliśmy dwa lata temu.
A ja myślę, że wiele osób już zapomniało o tej pandemii. Mówi się, że czas leczy rany, ale czy leczy płuca? Co w nich zostało po covidzie?
Najczęściej pacjenci skarżą się na obniżenie tolerancji wysiłku, duszność. Większość pacjentów, jeśli była dobrze prowadzona, rehabilitowana w odpowiednim czasie, wraca do zdrowia, ale jeśli covid był zaawansowany, długo leczony, to nawet ponad 60% pacjentów, nigdy już nie wróci do formy sprzed choroby. Ważna jest informacja, żeby ci pacjenci trafiali do pulmonologów, rehabilitowali się, dbali o swoje zdrowie. W przeciwnym razie będziemy mieli pacjentów niewydolnych oddechowo, których będziemy potem musieli kierować na świadczenia rentowe.
Pacjenci różnie przechodzili covid. Nie było reguły: młodzi i starzy, zdrowi i chorzy. Kto najczęściej ma ślady po tej chorobie?
Najbardziej zagrożeni covidem byli i są ludzie, którzy mają choroby przewlekłe. Zatem wszyscy pacjenci z chorobami sercowo-naczyniowymi, oczywiście osoby starsze, z cukrzycą, z otyłością, które miały podwyższone ryzyko zachorowania i hospitalizacji w przebiegu tej choroby. Te osoby są również potencjalnymi kandydatami do dalszego przewlekłego leczenia. Pamiętajmy, że w czasie pandemii pacjenci chorowali także na inne choroby. Np. onkologiczne, a covid eliminował ich również z leczenia tych chorób podstawowych.
Jakie zmiany widzi dziś pani w płucach pacjentów po pandemii?
To przede wszystkim zmiany o typie włóknienia płuc, które się dokonały i niestety są nieodwracalne, ale nie jest tak, że my rezygnujemy z tych pacjentów. Staramy się poprzez rehabilitację bądź włączenie do programów lekowych włóknienia płuc, trochę zminimalizować skutki, wydłużyć życie tych pacjentów, poprawić jakość i zatrzymać czy zmniejszyć tempo postępowania choroby. Musimy się zajmować takim pacjentem po covidzie kompleksowo. Diagnozować, badać nie tylko płuca, ale i inne choroby. Często dochodzi do nich depresja, jako efekt eliminacji przez covid z życia zawodowego czy rodzinnego.
Jakie objawy daje takie zwłóknienie płuc? Jak się czują tacy pacjenci?
Objawy to przede wszystkim brak tolerancji wysiłku, duszność i kaszel. Ze zmian osłuchowych to przede wszystkim trzeszczenia. Taki pacjent, najczęściej mówi lekarzowi proste rzeczy: „Kiedyś mogłem wejść na pierwsze piętro czy na drugie. Teraz nie jestem w stanie wejść na pół piętra.”
To wszystko sprawił covid?
W większości przypadków – tak, albo choroby towarzyszące, na które, niestety nałożył się covid,
Fakt, pandemia opóźniła rozpoznawanie wielu chorób, wspomniała już pani o tym, ale jakie choroby przewlekłe płuc najbardziej „ucierpiały”?
Wszelkiego rodzaju choroby obturacyjne: POChP, astma oskrzelowa. Przypomnę, że mieliśmy przez bardzo długi czas tylko teleporady lekarzy pierwszego kontaktu. Pacjenci nie byli badani. Diagnozowano przez telefon. Zaostrzenia wspomnianych chorób, które miały miejsca, nie były odpowiednio leczone. Następne to choroby śródmiąższowe płuc. Niestety, one także nigdy nie poczekają, aż pandemia się skończy, tylko się rozwijają, postępują, a potem wrócenie do stanu sprzed roku czy dwóch jest po prostu niemożliwe.
Cóż, przez telefon osłuchać pacjenta się nie da…
No, nie da się. Czasem jeśli znam pacjenta i przez wiele lat prowadzę go w poradni, to jestem w stanie po tym, jak do mnie mówi, czy płynnymi zdaniami, czy jest to mowa pojedynczymi słowami i wytężony oddech, przynajmniej mniej więcej ocenić, czy pacjent jest w zaostrzeniu, czy nie. Niemniej jednak nigdy nie zgodziłam się na prowadzenie poradni przyszpitalnej w formie teleporady. Bowiem ja albo widzę pacjenta, badam i biorę za to odpowiedzialność, albo nie. Jako pulmonolog teleporady nie jestem w stanie zrobić.
Jaka jest dziś najczęstsza choroba płuc, na którą zapadają Polacy?
Przewlekła Obturacyjna Choroba Płuc jest na pierwszym miejscu.
Wspomniane już POChP?
Tak i szczególny nacisk kładę na tę chorobę ze względu na to, że mieszkamy tu w woj. śląskim w specyficznym miejscu. Oprócz narażenia na dym tytoniowy, który jest jakby głównym czynnikiem sprawczym POChP, mamy jeszcze warunki środowiskowe, zewnętrzne, czyli smog
Oczywiście, wewnętrzne warunki też są ważne, ponieważ dużo naszych pacjentów to górnicy i inne zawody, które niestety mają narażenia zawodowe na oddychanie złym powietrzem. Ale jeśli zbierzemy razem czynniki ryzyka, czyli narażenie na dym tytoniowy, środowisko zewnętrzne i wewnętrzne, to niestety tych pacjentów z POChP mamy bardzo dużo. Śmiertelność w związku z tą chorobą jest coraz większa. To prawie 14 tysięcy zgonów rocznie! Z powodu astmy oskrzelowej umiera w naszym kraju około 3 milionów osób.
A zapalenie płuc? Taka znana od dawna choroba. Czy też zbiera żniwo?
Mamy różne zapalenia płuc, wirusowe, bakteryjne, szpitalne i pozaszpitalne. Tych zapaleń płuc rzeczywiście mamy dużo, ale nie każde musi być hospitalizowane. O tym decydują różne czynniki, np. czy pacjent jest starszy, czy jest samotny, czy jest w stanie poprowadzić dobrze leczenie antybiotykami. Przypomnę tylko, że w okresie pandemicznym zapalenia płuc też były leczone różnie i na teleporadach, więc mamy dziś tego skutki: powikłane zapalenia płuc, martwicze zmiany w płucach po przebytych, źle przeleczonych zapaleniach.
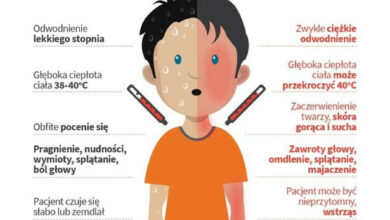
Pandemia narobiła wielu szkód w płucach, ale wspomniała pani o smogu. Jak długo trzeba „wystawiać” płuca na smog, żeby doszło do choroby?
Wiemy, że smog szkodzi zdrowiu, ale wiemy też, że każdy ma jakieś predyspozycje indywidualne. Tak jak nie każdy pacjent palący papierosy zachoruje na POChP, choć prawdopodobieństwo jest duże, tak samo nie każdy egzystujący w zanieczyszczonym środowisku, odczuje boleśnie skutki smogu, choć i w tym wypadku prawdopodobieństwo jest duże. Zwłaszcza jeśli mamy pewne predyspozycje, bądź choroby przewlekłe, niestety będziemy wtedy bardziej narażeni. Nie da się jednoznacznie odpowiedzieć na pani pytanie, natomiast ja wiem, jak dużo pacjentów mam teraz, gdy za oknem smog, w poradni przyszpitalnej. To są zaostrzenia tych wspomnianych chorób (POChP lub astma- przyp. red). Niekoniecznie infekcyjne, ale niestety związane z jakością powietrza. Starsze osoby, szczególnie w godzinach wieczornych, gdzie stężenie tego smogu jest duże, muszą unikać wychodzenia na zewnątrz.
Po czym poznać, że ma się chore płuca? Jakie są objawy chorych płuc?
Płuca jako takie nie bolą. Nie mają unerwienia czuciowego. Niemniej jednak dolegliwości, z jakimi pacjent do mnie trafia, to oprócz oczywiście duszności, kaszlu, przewlekłej chrypy, bo takie mogą być, może być krwioplucie. Oprócz tego – zmniejszenie tolerancji wysiłku. To są objawy, które powinny skłonić pacjenta do tego, żeby jak najszybciej udał się do lekarza pierwszego kontaktu, a potem do specjalisty.
Jeśli płuca nie bolą, trudno stawiać diagnozy?
Płuca nie bolą w teorii, ale jeśli mamy zmiany w płucach, które dochodzą do opłucnej, czyli tej blaszki, która okrywa nam płuca, a ta jest bardzo mocno unerwiona czuciowo, jeśli mamy na przykład płyn w przebiegu, czy to zapalenia, czy jakichś inny chorób, to wtedy te dolegliwości bólowe są bardzo odczuwalne. Pacjent opowiada wtedy, że każdy głęboki wdech to jest ogromny ból i jest w stanie powiedzieć dokładnie, w którym miejscu go boli.
Poza tym u pacjentów z przewlekłą obturacyjną chorobą płuc, w ogóle chorobami obturacyjnymi, takimi na przykład jak POChP i astma, przy dużym spaźmie oskrzelowym, również pacjent będzie odczuwał nie tylko duszność, ale również ucisk w klatce piersiowej, ból w klatce piersiowej. Przewlekły kaszel, który będzie pacjenta męczył, będzie generował bóle mięśni oddechowych tych, które w tym kaszlu biorą udział.
Jak się diagnozuje choroby płuc, ze szczególnym uwzględnieniem właśnie POChP, jako tej najczęściej występującej?
Przede wszystkim ważny jest wywiad lekarski, bo trzeba ustalić, ile lat pacjent palił papierosy. Powyżej 20 tzw. paczkolat powinien mieć wprowadzoną diagnostykę spirometryczną, bo spirometria, czyli badanie czynnościowe płuc, jest podstawowym badaniem, żeby określić, czy mamy obturację, czy nie. Mamy skuteczne metody leczenia, tylko pacjent musi rozumieć swoją chorobę, potrzebę jej leczenia, konieczność rzucenia palenia papierosów i znać konsekwencje, jakie nastąpią, jeśli nie będzie stosował się do zaleceń lekarskich.
Spirometria to kluczowe badanie w chorobach płuc?
Jest kluczowe, bo rozpoznajemy dzięki niemu obturacyjne choroby płuc, jesteśmy w stanie określić, czy pacjent ma astmę, czy POChP, jesteśmy w stanie monitorować choroby przewlekłe, dobrać odpowiednie leczenie u pacjentów inhalatorami indywidualnymi, którymi oprócz tego, że je zapiszemy, musimy jeszcze pacjenta nauczyć, się posługiwać, bo błędy, które są powielane przez pacjentów, niestety warunkują nieprawidłowe leczenie.
Tematem 32. finału Wielkiej Orkiestry Świątecznej Pomocy w tym roku są „Płuca po pandemii”, a zebrane środki przeznaczone zostaną na doposażenie oddziałów pulmonologicznych dla dzieci i dorosłych. Co jest pani potrzebne w szpitalu? Jaki sprzęt by się przydał?
Ogromnie się cieszę, że tegoroczny finał będzie „grał” dla pacjentów z chorobami płuc. Potrzeb jest bardzo wiele.
Oprócz podstawowych rzeczy, właśnie do badań czynnościowych, aparatów do spirometrii, dyfuzji, potrzebujemy aparatów do diagnostyki obrazowej, ale i prostych rzeczy, jak nebulizatorów, żeby pacjent, który jest w zaostrzeniu, a nie jest w stanie w innej postaci wziąć leków, żeby mógł je pobrać przez inhalatory.
Niezbędne są mieć narzędzia do badań endoskopowych w kierunku chorób nowotworowych. A także aparaty do wspomagania tlenem, wysokoprzepływowe aparaty do tlenoterapii, do nieinwazyjnej wentylacji mechanicznej. Tym pacjentom musimy pomóc. Umiemy to robić. Tylko musimy mieć do tego sprzęt. A oddziały pulmonologiczne są niedoposażone. Pulmonologia to jest ciężka działka medycyny, ogromna wiedza, ale i ogromne możliwości rozwoju. Potrzebni są nie tylko lekarze, ale i nowoczesny sprzęt.
OGLĄDAJ KIERUNEK ZDROWIE NA TVS.PL